Kısırlık nedenlerinin araştırılması sırasında tespit edilen sorunların tedavisi çocuk sahibi olmada yeterli olabilir. Kısırlık nedeni olarak yumurtlama kusuru saptandığında tedavisi uygulanmaktadır. Aşılama, izah edilemeyen kısırlıkta genç çiftlerde ilk tedavi yöntemi olarak kabul edilir.
Kısırlık Tedavisi (Tüp Bebek dışındaki tedavi yöntemleri) Aşılama
Kısırlık nedenlerinin araştırılması sırasında tespit edilen sorunların tedavisi çocuk sahibi olmada yeterli olabilir. Kısırlıkta tedavi seçimleri hafiften ağıra doğru basamaklı olarak, saptanan sorunun çözülmesi şeklinde olmalıdır. Tüplerin kapalı olduğu ve azospermi gibi bazı durumlarda ise birinci basamakta direkt tüp bebek uygulaması gerekebilir.
Kısırlıkta yumurtlama tedavisi
Kısırlık nedeni olarak yumurtlama kusuru saptandığında yumurtlama tedavisi veya kontrollü yumurtalık uyarıcı tedavi uygulanmaktadır. Yumurtlama tedavisi, kendiliğinden yumurta büyütmenin gerçekleşmediği durumlarda sadece bir tane yumurta büyütmeyi hedefleyen tedavidir. Buna ‘ovulasyon indüksiyonu’ denilmektedir. Bu tedavi klomifen sitrat adlı hapla veya düşük dozda FSH hormon iğneleri ile yapılır. Dozlar en düşük seviyede tutularak yumurtalıkların aynen doğal şartlarda çalıştığı gibi her siklusta birer tane yumurta büyütüp çatlatılması prensibine dayanır. Temel kısırlık testlerinde sadece yumurtlama kusuru saptanan genç ve kısırlık süresi 3 yılı geçmemiş kadınlarda bu tedavi uygulanır.
Kontrollü yumurtalık uyarıcı tedavi (kontrollü overyan hiperstimülasyon, KOH) izah edilemeyen kısırlıkta aşılama işleminden önce 2-3 yumurta geliştirmek amacıyla uygulanır. Aşılama dışında tüp bebek uygulamalarından önce 6-10 kadar yumurta geliştirmek için FSH hormonu içeren iğnelerle kontrollü yumurtalık uyarıcı tedaviler yapılır. Yumurta büyütmede hangi ilacın hangi dozda kullanılacağına kadının yumurtalık rezervine göre karar verilir. En sık kullanılan ilaçlara göz atalım.
Klomifen sitrat: Yumurtlama kusurlarında en çok kullanılan ilaçtır. Kullanım kolaylığı ve güvenliği nedeni ile birinci seçenek olarak tercih edilir. Birçok hastada, standart olarak 50 mg/gün (günde bir tablet),doğal adetin veya ilaçla sağlanan adetin (progesteron çekilme kanamasının) 3.veya 5. günlerinde hapa başlanıp 5 gün süre ile kullanılmaktadır. 50 mg ile yetersiz yanıt alındığında doz önce 100 mg/gün, sonra 150 mg/güne çıkarılabilir. Bazen doz 10 gün süreye uzatılabilir. Adet kanamasının 9. gününden 1 hafta sonra cinsel ilişki önerilir.
Klomifen tedavisi alan kadınların % 60–85’inde yumurtlama oluşur. Hastaların %30–40’ında, yani yumurtlama sağlananların yarısında gebelik oluşur. Beraberinde yumurta çatlatıcı iğne (hCG) verilmesine gerek yoktur. Tek istisna, aşılama (intrauterin inseminasyon) yapılması düşünülüyorsa, zamanlamayı sağlamak için yumurta çatlatıcı iğne (hCG) verilebilir.
Bunun haricinde ovulasyonu garantilemek amacıyla rutin hCG verilmesi gebelik oranlarını artırmamaktadır. Eğer takipte folikül çatlamamış ise bunu hCG ile çatlatmak yerine, bir sonraki siklusta doz artırmak daha yararlı olabilir. Aşılama (İntrauterin inseminasyon) hafif sperm azlığı haricinde, klomifene bağlı servikal mukusun kalitesinin bozulduğu%15’lik bir hasta grubunda da düşünülebilir. Aşırı yanıt veren hastalarda doz 25 mg/gün olarak düşülebilir. Klomifen ile yumurtlama elde edilen polikistik overli kadınlarda 6–12 aylık gebelik oranları %70 civarındadır. Gebeliklerin %75’i ilk 3 siklusta oluşmaktadır. Genelde 3-6 siklus klomifen tedavisi sonrası gebelik oluşmamışsa başka tedaviye geçilmesi önerilir. Klomifen ile aşırı yumurtalık uyarılması durumu (OHSS) çok nadirdir. Klomifen tedavisi sırasında %10 civarında ateş basmaları dışında, yan etki az görülmektedir.
Metformin: Metformin insülin direnci olan polikistik over’li kadınlarda güvenli bir yumurtalık uyarıcı ilaç olarak kullanılmaktadır. Metformin güvenle ve çok az yan etkiyle diyabetik hastaların tedavisinde uzun süredir kullanılmaktadır. Diyabetik hastaların gebe kalmasıyla artmış bir anomali riskine rastlanılmamıştır. Çok nadiren, karaciğer veya böbrek hastalığı olanlarda ‘laktik asidoz’ denilen durum gelişebilir. Altta yatan hastalıklar tedavi öncesi değerlendirilmelidir. Metformin tedavisinde yan etki olarak tedaviye başlanmasının takiben ilk 20 gün içinde %10-25 oranında bulantı ve kusma görülebilir. Ayrıca barsak duvarında laktik asit birikimine bağlı ishal oluşabilir. Bu yan etkiler doz azaltılmasına rağmen gözlenirse alternatif tedaviler verilebilir. Bu amaçla metformin düşük dozla başlanıp dozlar artırılarak devam edilebilir.
Aromataz inhibitörleri: Androsteneidionun sırasıyla E2 ve E3’e dönüşmesini bloke edip östrojen miktarını azaltmasıyla gonadotropin salınımı artırarak yumurtalık uyarıcı etki sağlarlar. İlk olarak Klomifene bir üstünlükleri yoktur.
FSH hormonu (Gonadotropinler): Klomifen sitrat ile yumurtlamanın oluşmadığı veya yumurtlamaya rağmen gebeliğin oluşmadığı durumlarda ikinci basamak tedavi olarak FSH hormonu (günlük iğnelerle) yumurtalık uyarımı yapılmaktadır.
Polikistik overli kadınlarda temel sorun yumurtlama kusuru olduğu için bu hastalarda yumurtlama oluşturulması çoğunlukla gebeliği sağlar. Tek gebelik elde etmek için tek yumurta gelişimi (monoovulasyon) sağlanmaya çalışılır. Tek yumurta kronik düşük-doz gonadotropin kullanım protokoller ile mümkündür. Böylece çoğul gebelik engellenebilir. Ancak bu protokol bazen 2-4 hafta kadar sürebilmekte, hem hastada hem de doktorda sabırsızlığa ve bıkkınlığa yol açabilmektedir.
FSH hormonu ile elde edilen klinik sonuçlarda %72 oranında yumurtlama (ovulasyon) ve %45 oranında gebelik elde edilir. Fakat ileri yaş ve obezite, tedavi sonuçlarını olumsuz yönde etkilemektedir. Her tip gonadotropin içeren ilaçlarla benzer gebelik oranları elde edilmekte, fakat ciddi yan etki olan aşırı yumurtalık uyarımı sendromu görülme oranları farklı olabilmektedir.
Yumurtalık uyarıcı tedavilerin en önemli yan etkileri çoğul gebelik oluşumu ve aşırı yumurtalık uyarımı durumudur (overyan hiperstimulasyon sendromu, OHSS). Aşırı yumurtalık uyarımı (OHSS) yumurta çatlatıcı iğne (hCG) verildikten sonra östrojen hormonunun yüksekliğine ve oluşturulan yumurta sayısına bağlı olarak oluşan bir tablodur: Temel sorun yumurtalıklardan salınan maddelerin damar geçirgenliğini artırması sonucu karın, göğüs ve kalp boşlukları gibi 3. boşluklara sıvı geçmesidir. Hastanın karnı şişer, nefes almasında zorluk olur. Damar içi sıvı azlığı olduğu için şiddetli olgularda şok, böbrek yetmezliği, pıhtı oluşma ve akciğere pıhtı atma ve ölüm görülebilir.
Gonadotropinlerle (iğne tedavileri ile) yapılan yumurtalık uyarıcı tedavilerin uzun dönem riskleri gösterilmemiştir.
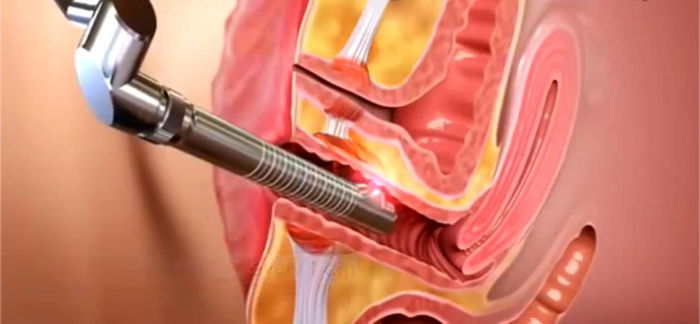
Aşılama (inseminasyon)
Aşılama (İntrauterin inseminasyon-IUI),hazırlanmış hareketli spermlerin rahmin içine bırakılması işlemidir. Nedeni izah edilemeyen kısırlık ve hafif erkek faktörlü kısırlık durumlarında, genç çiftlerde ilk tedavi yöntemi olarak aşılama uygulanmaktadır.
Kısırlık tedavisinde aşılamaya karar vermeden önce ilaçlı rahim filmi çekilerek tüplerin açık olduğu gösterilmeli ve yeterli (>10 milyondan fazla toplam hareketli) sperm sayımı olmalıdır.
Aşılama işleminde, semen bir takım işlemlerden geçirilerek elde edilen ileri hareketli spermler özel sıvı ortamlarında 0.5 ml’lik hacim içinde toplanır. Pür hareketli sperm içeren inseminat özel kanüller (inseminasyon kanülü) vasıtasıyla direkt olarak rahmin içine verilir. Hazırlanmış spermlerin rahmin içine verilmesine inseminasyon veya aşılama denir. Aşılama işlemi kadında 2-3 yumurta oluşturulan kontrollü yumurtalık uyarıcı tedavi ile beraber, yumurtalar çatlatıldıktan 38 saat sonra uygulanır.
Aşılama nasıl yapılır?
Aşılama kararı vermeden önce çiftin her ikisinin de temel kısırlık testleri yapılmış olmalıdır. Eğer ovülasyon indüksiyonu (yumurtalıkların uyarılması) yapılacaksa uygun iğnelerle bu sağlanmalı ve seri ultrasonografilerle yumurta hücresi gelişimi saptanmalıdır. Bu hücre ya da hücreler yeterli boyuta ulaştığında çatlatma iğnesi yapılmalıdır. İdeal olarak çatlatma iğnesinden 36 – 38 saat sonra aşılamanın (inseminasyon) yapılması önerilmektedir. Eğer gerek görülürse ultrason takipleri esnasında kanda östrojen değerlerine bakılabilir.
OHSS (yumurtalıkların tedaviye aşırı cevap vermesi) gelişir ya da gelişme şüphesi uyanırsa, ya da 4 ve daha fazla yumurta gelişirse çoğul gebelik ihtimali üzerine tedaviye ara verilebilir.
Aşılama gününden önce 2-3 gün süreyle erkek herhangi bir şekilde cinsel ilişkiye girmemiş ve boşalmamış olmalıdır. İşlem günü erkek klinikte semen örneği verir. Bunun için tercih edilmesi gereken yöntem mastürbasyondur.
Mastürbasyon esnasında sabun vb kayganlaştırıcı maddelerin kullanılması sperm kalitesini bozabileceğinden bu konuya dikkat edilmeli. Elde edilen semen örneği belirli işlemlerden geçirilip hazırlandıktan sonra (yıkama),aşılamaya (inseminasyona) hazır hale gelir. Kadın jinekolojik muayene pozisyonunda uzanır. Spekulum takılır, serum fizyolojik ile vajina temizliği yapıldıktan sonra uygun katater rahim ağzından, rahim içine ilerletilir. Enjektöre çekilmiş olan semen yavaş ve dikkatli bir şekilde bu katater vasıtasıyla rahim içine verilir. Daha sonra katater ve spekulum çıkartılır. Bir miktar semenin dışarıya geri gelmesi normaldir.
Aşılama sonrasında dikkat edilmesi gereken hususlar
Aşılama (inseminasyon) ağrılı bir işlem değildir. İşlemden sonra kadın 10 – 15 dakika kadar uzanır ve daha sonra normal hayatına dönebilir. Şart olmamakla birlikte hastaya progesteron desteği verilebilir. Aşılamadan sonraki ilk 24– 48 saat ağır fiziksel aktiviteden kaçınılması önerilir. Ancak yatak istirahati gerekli değildir.
Aşılama sonrası 2 hafta içinde adet görülmez ise gebelik testi yapılır. Testin pozitif olması durumunda uygun şekilde gebelik takiplerine başlanır. Negatif olması durumunda tedavi yeniden planlanır. Adet kanamasının 3. günü yeni bir deneme için ilk ultrason incelemesine yapılır.
Aşılamada amaç çiftin azalmış olan gebelik şansını doğal gebelik oranlarına çıkarmaktır. İğne tedavisi ile yumurta büyütülmesi ve aşılama yapılmasında gebelik oranları uygulama başına % 9-20 arasındadır. Aşılama ile gebelikler çoğunlukla ilk 2-3 uygulamada oluşmaktadır. Bu yüzden aşılama en fazla 2-3 siklus yapılmaktadır.
Başarılı bir aşılama için gerekli şartlar nelerdir?
- Aşılama yapmak için öncelikle sperm tarafından döllenebilecek bir yumurta olmalıdır. Yumurtlama bozuklukları önceden kullanılan yumurtlamayı uyarıcı ilaçlarla giderilir. Kontrollü ovaryan hiperstimülasyonla tercihen 2-3 yumurta geliştirilerek ve çatlatma iğneleri ile çatlama saati belirlenerek aşılama esnasında döllenecek yumurta hazırlanmış olur.
- İkinci olarak tüpler yumurta ve spermin buluşmasını sağlayabilmelidir. Aşılama yapmadan önce rahim filmi ile tüplerin açık olduğunu göstermelidir.
- Erkeğin sperm analizi sonuçları normal ya da en azından normale yakın olmalıdır. Menisinde hiç sperm olmayan ya da çok az sperm bulunan kişilerde aşılama (inseminasyon) fayda sağlamamaktadır.
- Aşılama yapılabilmesi için son olarak oluşan bir gebeliğin tutunmasını engelleyecek rahim yatağında endometrial bir patoloji olmamalıdır.
Aşılama daha çok hangi durumlarda yararlı olur?
- Hafif orta endometriozis olgularında
- İzah edilemeyen infertilitesi olan genç çiftlerde
- Normal cinsel ilişkinin mümkün olmadığı durumlarda
- Sperm hareketliliğinin kısmen az olduğu hallerde
- Servikal faktörün bozuk olduğu, yani kadının rahim ağzında oluşan salgının erkeğin spermine hareket kabiliyeti sağlayamadığı durumlarda
- Anti sperm antikorların varlığına bağlı infertilite durumlarında aşılama ile gebelik oranları daha iyidir.
Polikistik Over Sendromunda (PKOS)da yumurtlama tedavisi
PKO’lu hastalarında kısırlığın ana nedeni yumurtlama kusuru (anovulasyon) olduğundan, gebelik istenildiğinde yumurtlamayı sağlamak gerekmektedir. PKO’da yumurtalık uyarı tedavisinde (ovulasyon indüksiyonunda) amaç normal fizyolojiyi taklit ederek tek yumurta geliştirmektir. Bu amaçla yumurtalık uyarısı haplar (klomifen sitrat) veya haplar yetersiz kalırsa iğne tedavileri (FSH hormonu içeren iğneler) uygulanır. Oysa nedeni açıklanamayan kısırlığı olan hastalarda yumurtalık uyarısı yapılarak iki veya üç yumurta elde edip döllenme şansının artırılması hedeflenir, bu tedavi açıklanamayan kısırlığı olanlarda aşılama (intrauterin inseminasyon; IUI) ile birlikte yapılır. Polikistik overi olan kısır kadınlarda, kısırlığa yol açan başka neden yoksa ve eşinin sperm sayımı normal ise aşılama yapılmasına gerek yoktur. Ancak 3-6 siklus yumurtlama elde edilmesine rağmen gebelik elde edilememiş çiftler, nedeni açıklanamayan kısırlık gibi değerlendirilip tedaviye aşılama eklenebilir. Bu tedavilerle gebelik elde edilemeyen çiftlerde tüp bebek uygulamasına geçilir.
Sorunsuz ve başarılı bir sonuç için yumurta uyarı tedavisindeki kadın kan estradiol (E2) hormon düzeylerine bakılarak ve ultrasonografi ile yumurta ölçümü yapılarak yakın takip edilmelidir.
Hidrosalpenkste (Tüp şişmesi)te laparoskopik tedavi
Hidrosalpenks, dış ucu tıkandığı için şişmiş olan tüp demektir. Dış ucu tıkalı şişmiş olan tüpün kendisi normal fonksiyonunu yapmadığı gibi diğer tüp ile doğal yollardan oluşacak gebeliği veya tüp bebek ile oluşacak gebeliği de engelleyebilmektedir. Ayrıca normal fonksiyon göremeyen bu tüpte dış gebelik gelişme oranı daha yüksektir. İdeal olan tedavi; bu tüpler enfeksiyon kaynağı olup ilerde apse oluşumuna zemin hazırlayabileceği için laparaskopik olarak çıkarılmasıdır. Gebelik arzusu olmayan kadınlarda böyle tüplerin çıkarılması gerekmektedir.
Ancak tüpler çıkarılırken tüpler ile yumurtalık arasında bulunan damarların kesilmesi sonucu az da olsa yumurtalıklar olumsuz etkilenebilmektedir. Özellikle yumurtalık rezervi sınırda olan ve tüp yumurtalık arasında ciddi yapışıklıklar nedeniyle çıkarılması hasar oluşturabilecek durumlarda tüpün rahim boşluğu ile ilişkisinin kesilmesi yöntemi (kornual blokaj; rahime yakın kısmından kapatma) günümüzde tüp bebek tedavisi öncesi uygulanan ve başarı oranlarını artıran bir yöntemdir. Böylece kendisi fonksiyon görmeyen şişmiş tüpün rahme diğer yollarla yerleşebilecek olan gebeliğe engel oluşturmaması amaçlanır.
Günümüzde ultrasonografi ile tanısı konan ileri derecede hidrosalpinks durumlarında HSG çekilmesi ciddi peritonit (karın zarının iltihabı) tablosuna neden olabileceğinden bu olgularına direkt olarak operatif laparoskopi uygulanmaktadır.
Rahim yapışıklığında Histeroskopik tedavi
Rahim içi yapışıklıkları (sineşiler) genellikle gecikmiş düşük nedeniyle yapılan kürtajlar sonucu oluşan istenmeyen komplikasyonlardır. Rahim içi yapışıklıklar histeroskopi ile açılır. Histeroskopi sonrası rahim içerisine 5-7 günlük balon stent ile beraber 4-6 hafta arasında hormon tedavisi uygulanarak rahim boşluğunun tekrar yapışması engellenir. Gerekli durumlarda hastanın kendi adet periyodunun 10-13. günlerinde rahim boşluğu tekrar kontrol edilir. İleri derecede yapışıklıklar için cerrahi uygulanan bazı olgularda kontrol rahim filmi çekilerek tekrar histeroskopiye ihtiyaç olup olmadığına karar verilir.
Sineşinin ileri düzeyde olduğu Asherman sendromu adı verilen durumlarda yapışıklıkları açmak için tekrarlayan histeroskopik müdahaleler gerekmektedir. Çok nadir olarak da tam bir düzeltme yapılamamaktadır. Yapışıklıkların açılmasından sonra eğer tüp bebek tedavisi uygulanacaksa, adetin 11-12 .gününde endometriyum kalınlık testi yapılarak tedavinin etkinliği hakkında bilgi edinilir.
Üreme organları ve idrar yollarını tutan verem (genitouriner tüberküloz) çok nadir görülmekle beraber ciddi sineşilere yol açabilir. Bu durumda histeroskopi ile yapışıklığın düzeltilmesi çok zordur. Düzeltilse bile endometriyal kalınlık çoğu zaman istenilen düzeye gelmemektedir. Bu nedenle gebelik şansı için çok düşüktür.
Septumun (rahimde perde) Histereskopi tedavisi
Septum (rahim boşluğunu yukarıdan bölen perde) gibi doğumsal rahim anomalilerinin teşhisi, deneyimli bir jinekoloğun yapacağı ultrasonografi ve rahim filmi (HSG) ile rahatlıkla konulabilmektedir. Çok nadiren MR gerekebilir. HSG (ilaçlı rahim filmi) septum ve bikornuat (kalp şeklinde rahim) anomalilerinin ayırımı için yeterli olmayabilir. Bu durumda ultrasonografi myometriyumu da görerek ayırımda yardımcı olmaktadır. Histeroskopi öncesi 3D/4D ultrasonografi ile septumun derinliği ölçülerek histeroskopide açılacak septum derinliği hakkında önbilgi edinilir.
Septum histeroskopi ile açılır. Septum açılması sonrasında 4-6.haftada HSG ile işlemin yeterliği kontrol edilmesi gerekebilir. Septumun çok kalın olduğu bazı durumlarda rahim içerisine 2-3 günlük balon stent ile beraber 4-6 hafta arasında hormon tedavisi uygulanarak rahim boşluğunun tekrar yapışması engellenir. Gerekli durumlarda hastanın kendi adet periyodunun 10-13. günlerinde rahim boşluğu tekrar histeroskopi ile kontrol edilir.